К малоинвазивным методам лечения в офтальмологии относится лазерная дакриоцисториностомия, которая подразумевает создание нового слезного хода в носовую полость. Это довольно сложная методика, но уже доказана ее эффективность. Дакриоцисториностомия выполняется разными способами, но использование лазера значительно снизило риск развития интраоперационных и отдаленных осложнений. Важно знать, что представляет собой эта операция и когда ее применение целесообразно.
Показания
Дакриоцисториностомия выполняется в таких случаях:
- хронический дакриоцистит;
- травматическое повреждение слезного канала;
- гнойные заболевания глаз;
- закупорка слезного мешка.
Вернуться к оглавлениюВ журнале «Новое в офтальмологии» опубликованы результаты исследования, подтверждающие восстановление соединения слезного канала с носовой полостью с помощью лазерной дакриоцисториностомии у 89% пациентов без осложнений, что подтверждает эффективность этой методики.
Подготовка
Трансканаликулярная лазерная эндоскопическая дакриоцисториностомия — сокращенного ТЛЭД — требует тщательного исследования. Для этого необходимо обследование ларинголога, офтальмолога, терапевта и анестезиолога. Применяется офтальмоскопия, риноскопия, МРТ или КТ пазух носа и слезного канала. Только после полного обследования пациента и доказанности неэффективности консервативного лечения, можно применять лазерную коррекцию.
Обезболивание осуществляется комбинированием местного и внутривенного наркоза. Для взрослого возможно применение только местной анестезии, поскольку при дакриоцистите можно снизить чувствительность всех зон, где проводится вмешательство. Детям чаще делают комбинированное обезболивание, что объясняется меньшей площадью операционного поля, сложностью выполнения и значительной подвижностью ребенка. Дозировка препаратов индивидуальная для каждого больного.
Вернуться к оглавлениюПроведение процедуры
Лазерная дакриоцисториностомия выполняется в положении пациента лежа. В зависимости от сопутствующих заболеваний и особенностей проведения вмешательства существует 2 способа выполнения операции:
- экстраназальный;
- эндоназальный.
Экстраназальный метод
Этот способ используется, если есть дефекты стенок носовой полости, полипы, атрофия слизистой оболочки. Эти состояния делают невозможным проникновения к слезному мешку через нос, поэтому используют чрескожное проникновение. В кости формируют окно, для оттока жидкости и направляют слезный канал в отверстие. После происходит наложение швов для более близкого контакта слизистых оболочек.
Вернуться к оглавлениюЭндоназальная методика
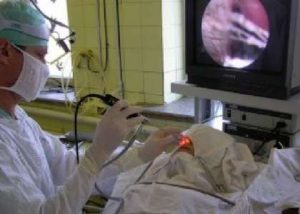
Ход операции включает следующие шаги:
- Через носовой ход вводят специальную трубку — эндоскоп — с помощью которой можно визуализировать слезный проток.
- Диодным или эрбиевым лазером выполняется разрез в центре, удаление тканей и формирование костного окна, соединяющего две полости — носовую и слезную.
- С целью предотвращения сращивания тканей, накладываются швы.
Офтальмологи отмечают, что операция на слезном канале эндоназальным способом с помощью лазера ускоряет время проведения процедуры и дает возможность минимизировать размеры разрезов. Дакриоцисториностомия требует аккуратного и тщательного подхода, поскольку возможно повреждение кровеносных сосудов с развитием обильного кровотечения, что делает невозможным продолжение операции.
Вернуться к оглавлениюРеабилитация
Период восстановления после лазерной дакриоцисториностомии длится 1—3 месяца и зависит от возраста пациента, интраоперационных осложнений и сопутствующих заболеваний. Больной должен пребывать на стационарном лечении не менее 4 дней для круглосуточного мониторинга. После операции проводится ежедневное промывание носовых полостей физиологическим раствором, обязательно назначаются антибиотики, противовоспалительные средства. При сильном болевом синдроме используются ненаркотические обезболивающие препараты.
После стационарного лечения рекомендуется соблюдение следующих правил:
- На протяжении 2 недель применять сосудосуживающие назальные и противовоспалительные глазные капли 1 раз в день.
- Промывать носовую полость 1—2 р./д.
- Отказаться от тяжелых физических нагрузок на период реабилитации.
- Не делать резкие наклоны.
- Избегать больших скоплений людей.
- Не переохлаждаться.
- После снятия швов проверяться в офтальмолога не менее 1 раза в месяц.
Вернуться к оглавлениюПосле лазерной дакриоцисториностомии соблюдение правил восстановление имеет важное значение для профилактики развития отдаленных нежелательных эффектов.
Чем опасно?
К интраоперационным осложнениям эндоскопического вмешательства относятся:
- кровотечение;
- прободение орбиты;
- механическое повреждение эпителиального слоя полости носа;
- травмирование слезного мешка.
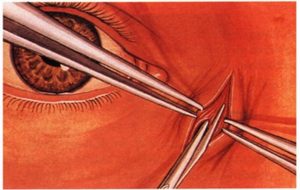
Эти состояния чаще возникают вследствие узкости ходов или дефектов анатомического строения. Дальнейшая тактика врача зависит от тяжести нанесенных повреждений, гемодинамического состояния больного и возможностей восстановления нарушений. При этом возможен переход от эндоназального до экстраназального ведения дакриоцисториностомии, поскольку чрескожный доступ более широкий, чем через носовую полость.
Послеоперационные осложнения включают:
- флегмона;
- абсцесс;
- рубцовый эпикантус;
- заращение хода;
- спаечный процесс.
Инфекционные осложнения возникают в период 4—7 дней после операции, поскольку слизистая оболочка повреждена и открыта для патогенных микроорганизмов. Этого можно избежать при правильном подборе антибиотикотерапии и придерживании гигиенических правил. Заращение лазерного новосозданного хода развивается у детей и пациентов юного возраста, что связано с активным ростом организма. В таком случае необходима повторная операция с формированием более широкого канала и тщательного фиксирования слизистых. Снятие швов выполняется в более поздний срок.




 (2 оценок, среднее: 4,00 из 5)
(2 оценок, среднее: 4,00 из 5)


